Гнойный артрит: что происходит и как лечить
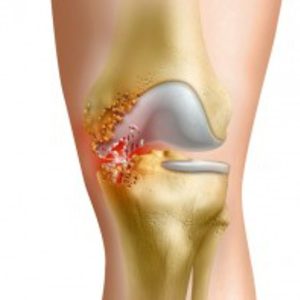
Патология развивается как классический гнойный процесс с некоторыми клиническими нюансами, обусловленными строением сустава. Гнойный артрит проявляется выраженными болями и нарушением общего состояния организма, которое возникает на фоне интоксикации из-за попадания гнойного содержимого в кровь. Следует опасаться осложнений, которые могут привести к резкому нарушению функций сустава, а это скажется на качестве жизни пациента.
Заболевание проходит довольно тяжело и требует адекватных назначений. После установления диагноза должно быть проведено немедленное удаление гноя из полости сустава. Консервативная терапия является вспомогательной – ее основой является назначение антибиотиков.
Оглавление: 1. Общие данные 2. Причины 3. Развитие патологии 4. Симптомы гнойного артрита 5. Диагностика 6. Дифференциальная диагностика 7. Осложнения 8. Лечение гнойного артрита 9. Профилактика 10. Прогноз
Общие данные
Гнойный артрит относится к категории тяжелых патологий, так как он может спровоцировать:
- развитие сложных отдаленных последствий, из-за которых сустав перестанет функционировать;
- распространение инфекционного агента по всему организму, из-за чего могут развиться осложнения, опасные не только для здоровья, но и для жизни.
По разным данным, гнойные артриты различной локализации развиваются в 10-25% всех диагностированных артритов.
Работники тяжелого физического труда болеют гнойным артритом чаще. Мужчины заболевают чаще, чем женщины. В большинстве случаев пациенты относятся к средней возрастной категории.
Если гнойный артрит имеет нетравматическое происхождение, то такими больными занимаются хирурги. Лечение артритов, возникших как следствие травмирования сустава, проводят травматологи.
Причины
Непосредственной причиной развития гнойного артрита является инфекционный агент – микроорганизмы, которые способны спровоцировать развитие гнойного процесса. Это могут быть возбудители:
- неспецифические;
- специфические.
Неспецифическими возбудителями являются те, которые способны вызвать ряд инфекционных заболеваний во всем организме.
Специфические возбудители провоцируют заболевание, которое может развиться только при их присутствии (например, туберкулез может возникнуть только при наличии микобактерий туберкулеза).
Провокаторами развития гнойного артрита в максимальном большинстве случаев выступают неспецифические возбудители. Чаще всего это:
- стрептококки;
- стафилококки (в том числе золотистый стафилококк).
Реже гнойный артрит развивается на фоне такой неспецифической и специфической инфекции, как:
- протей;
- пневмококки;
- гонококки;
- клебсиеллы;
- сальмонеллы;
- микобактерии (в частности, микобактерии туберкулеза).
Нередко в гнойном содержимом, аспирированном из полости пораженного сустава, выявляют и других возбудителей, но они играют роль интеркуррентной (сопровождающей) инфекции и значения для течения патологии практически не имеют.
Различают два вида гнойных артритов:
- первичные;
- вторичные.
Первичный гнойный артрит развивается при внедрении инфекционного агента непосредственно в ткани сустава. Вторичный гнойный артрит появляется на фоне инфекционных патологий – при этом гноеродная микрофлора переносится из первичного очага в ткани сустава. Занос инфекции может происходить следующими путями:
- гематогенным – с током крови;
- лимфогенным – с током лимфы;
- контактным – непосредственно из соседних тканей, пораженных инфекционным процессом.
Вторичные гнойные артриты наблюдаются чаще, чем первичные.
Первичный гнойный артрит может возникнуть:
- на фоне ряда патологий;
- при проведении медицинских манипуляций.
Чаще всего фоном для развития описываемого заболевания являются:
- проникающие ранения – резаные, колотые, рубленые, укушенные, огнестрельные раны;
- открытые переломы;
- переломовывихи, при которых полость сустава сообщается с внешней средой.
Медицинские манипуляции, провоцирующие развитие гнойного артрита, могут быть:
- диагностические;
- лечебные.
К диагностическим манипуляциям, способным привести к развитию данного заболевания, относятся:
- артроскопия – введение в полость сустава артроскопа (разновидности эндоскопического оборудования) для осмотра его изнутри;
- диагностическая пункция сустава – прокол иглой с целью извлечь его содержимое для последующего изучения в лаборатории.
Лечебные манипуляции, способные привести к инфицированию сустава с последующим развитием гнойного артрита, это:
- пункция сустава с целью введения в его полость лекарственных препаратов;
- любое оперативное вмешательство, выполняемое по поводу того или иного заболевания сустава.
Медицинские манипуляции могут спровоцировать развитие гнойного артрита в том случае, если не были соблюдены принципы асептики и антисептики, и гноеродная инфекция была занесена в полость сустава посредством введения в него медицинского инструментария.
Вторичный гнойный артрит, который возникает при поступлении гноеродной инфекции с током крови в ткани сустава, развивается как следствие тех инфекционных заболеваний, которые сопровождаются бактериемией (попаданием инфекционного возбудителя в ток крови). Чаще всего это наблюдается при таких патологиях с инфекционным компонентом, как:
- инфекционный миокардит – бактериальное воспалительное поражение сердечной мышцы;
- пневмония – воспалительное поражение паренхимы легких;
- гнойный плеврит – воспаление плевры с образованием гнойных очагов;
- эмпиема плевры – разлитое гнойное поражение плевры;
- гнойный перикардит – воспалительный процесс в тканях перикарда (сердечной сорочки), который сопровождается формированием гнойных очагов;
- эмпиема желчного пузыря – его воспаление, при котором полость пузыря переполняется гнойным содержимым;
- гнойный панкреатит – гнойное расплавление тканей поджелудочной железы, возникшее на фоне ее воспаления;
- рожистое воспаление – инфекционное поражение поверхностных слоев кожи;
- карбункул – гнойное воспаление нескольких волосяных мешочков с втягиванием в процесс окружающих мягких тканей;
- абсцесс любой локализации – ограниченный гнойник, формирующийся в тканях того или иного органа (печени, поджелудочной железы, селезенки, мягких тканей конечностей и так далее);
- флегмона любой локализации – разлитое гнойное воспаление;
- лимфаденит – воспалительное поражение регионарных лимфатических узлов, которое развивается с инфекционным компонентом. Может быть практически любой локализации;
- сепсис – широкое распространение инфекции с током крови по всему организму с формированием метастатических инфекционных очагов
и множество других.
Практически при всех указанных заболеваниях инфекционный агент способен попасть в ткани сустава также с током лимфы.
Контактное распространение патогенных микроорганизмом в ткани сустава с последующим формированием гнойного артрита может наблюдаться при таких заболеваниях и патологических состояниях, как:
- рана в области сустава;
- пиодермия – множество мелких гнойничков по всех поверхности кожных покровов (в данном случае – вблизи сустава);
- инфицированные ссадины – поверхностное нарушение целостности кожи;
- абсцесс тканей, расположенных по соседству с суставом;
- флегмона тканей, которые находятся по соседству с суставом;
- остеомиелит кости, которая принимает участие в формировании сустава – ее гнойное расплавление, которое характеризуется образованием свища (патологического хода в тканях).
Выделяют ряд факторов, которые способствуют развитию гнойного артрита. Это:
- обильное загрязнение ран и открытых переломов;
- ухудшение общей сопротивляемости на фоне иммунных нарушений;
- тяжелые или затяжные соматические заболевания;
- истощение
и так далее.
Ухудшение общей сопротивляемости, на фоне которого шанс возникновения гнойного артрита повышается, возникает при любых иммунодефицитах – врожденных и приобретенных. Ярким примером приобретенного иммунодефицита, существенного ухудшающего защитные силы организма, является СПИД.
Любая тяжелая или затянувшаяся патология может способствовать развитию гнойного артрита – зачастую это:
- ишемическая болезнь сердца (ИБС) – кислородное голодание сердечной мышцы из-за патологии коронарных сосудов, которые его кровоснабжают;
- хронический обструктивный бронхит – воспаление слизистой бронхов, которое сопровождается перекрытием их просвета;
- язвенная болезнь желудка и 12-перстной кишки с частыми обострениями – формирование глубокого дефекта в стенке желудка или 12-перстной кишки;
- хронический панкреатит с частыми обострениями – воспалительное поражение поджелудочной железы;
- цирроз печени – замещение ее паренхимы соединительной тканью;
- неспецифический язвенный колит – воспалительное поражение слизистой оболочки толстого кишечника с одновременным образованием на всем его протяжении язв в слизистой;
- гломерулонефрит – воспалительное поражение клубочков почки;
- онкологические болезни различной локализации – особенно злокачественные
и многие другие.
Истощение организма, способствующее развитию гнойного процесса в суставе, наблюдается после:

- критических состояний (комы);
- политравм – одновременного травматического поражения различных участков человеческого тела (черепа, грудной клетки, живота, таза и так далее);
- тяжелых форм инфекционных заболеваний – например, туберкулеза
и многих других.
Развитие патологии
Гнойный артрит теоретически может формироваться в любом суставе. Но на практике в большинстве случаев встречается артрит крупных суставов верхних и нижних конечностей:
- гнойный артрит локтевого сустава;
- гнойный артрит плечевого сустава;
- гнойный артрит коленного сустава;
- гнойный артрит тазобедренного сустава.
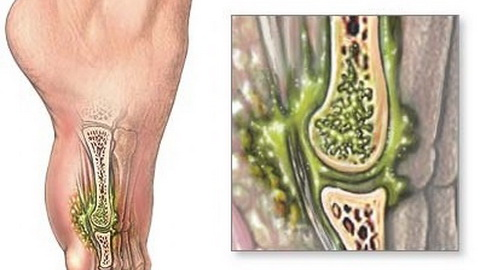
Благодаря анатомическому строению любой сустав является практически идеальной локацией для образования и скопления гнойного содержимого. Полость сустава является замкнутым пространством с синовиальной жидкостью – это подходящие условия для размножения патогенных микроорганизмов. Гнойный процесс достаточно быстро распространяется на все структуры сустава:
- капсулу;
- синовиальную оболочку;
- суставные хрящи;
- суставные концы костей.
С другой стороны, суставная сумка очень хорошо сообщается с кровеносной и лимфатической системой. Благодаря этому создаются благоприятные условия для распространения возбудителя из сустава, пораженного гнойным процессом, с током крови и лимфы в другие органы и ткани (в том числе и отдаленные). Как следствие, в них формируются гнойные очаги, также может развиваться сепсис.
Симптомы гнойного артрита
Гнойный артрит зачастую начинается остро, нередко на фоне абсолютного благополучия. Клиническая картина заболевания состоит из местных и общих симптомов.
Местные симптомы, которые развиваются при описываемой патологии, это:
- боли;
- все классические признаки воспаления.
Характеристики болей:
- по локализации – в области пораженного сустава;
- по распространению – иррадиируют в соседние мягкие ткани;
- по характеру – распирающие, пульсирующие, дергающие, стреляющие;
- по интенсивности – очень сильные, порой непереносимые;
- по возникновению – развиваются сразу же с момента развития патологии.
При гнойном артрите из-за болей у пациента нарушается сон.
Местными признаками воспалительного процесса, кроме уже описанного болевого синдрома, являются:
- отек – он имеет реактивный характер и охватывает ткани выше и ниже сустава. Отечность сильнее выражена в сегменте конечности, который находится ниже пораженного сустава – это обусловлено сдавливанием лимфатических сосудов и нарушением тока лимфы по них;
- повышение температуры тканей – область сустава становится в буквальном понимании горячей;
- существенное ограничение функции сустава – оно обусловлено выраженным болевым синдромом.
Нарушение общего состояния организма развивается из-за выраженной интоксикации. Чем больше сустав, пораженный гнойным процессом, тем более выражена интоксикация. Признаки интоксикационного синдрома следующие:
- лихорадка – одновременно наблюдающиеся гипертермия (повышение температуры тела) и озноб. При этом температура тела может повыситься до 39,0-39,5 градусов по Цельсию;
- выраженные слабость, вялость, разбитость;
- резкое ухудшение трудоспособности – умственной и физической;
- головные боли;
- тошнота;
- в тяжелых случаях – нарушение сознания.
Диагностика
Клиническая картина гнойного артрита довольно характерная – диагноз ставят на основании выраженных симптомов. Учитывают также анамнез (историю заболевания): часто удается выяснить наличие инфекционного заболевания, гнойного процесса или травмы, которые наблюдались в течение 2-3 недель до начала гнойного артрита. Диагноз подтверждается благодаря результатам дополнительных методов обследования – физикальных, инструментальных, лабораторных.
Данные физикального обследования следующие:
- при осмотре – мягкие ткани в районе сустава резко отечные, кожа красная, сама конечность находится в вынужденном положении, движения ограничены. Ниже сустава цвет кожи может быть синюшным или синюшно-багровым;
- при пальпации (прощупывании) – отмечается резкая болезненность, из-за этого пациент подсознательно мешает врачу проводить пальпацию. Возможна флюктуация (под пальцами определяются характерные «волны» жидкости).
Отмечается тахикардия – выраженное учащение пульса. Развивается из-за интоксикационного синдрома.
В диагностике гнойного артрита применяются следующие методы инструментального обследования:
- ультразвуковое исследование (УЗИ) – позволяет изучить более досконально мягкие ткани пораженного сустава;
- компьютерная томография (КТ) – современный метод компьютерных срезов позволяет получить более подробную информацию про ткани сустава, чем при рентгенологическом исследовании или УЗИ;
- магнитно-резонансная томография (МРТ) – возможности и цели те же, что и при проведении КТ;
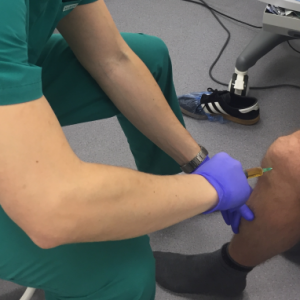
- пункция сустава – мягкие ткани сустава прокалывают, содержимое отсасывают шприцом, оценивают его количество, цвет, прозрачность, наличие примесей и направляют в лабораторию на исследование.
В диагностике гнойного артрита привлекаются следующие лабораторные методы исследования:
- общий анализ крови – определяется выраженное увеличение количества лейкоцитов со сдвигом лейкоцитарной формулы влево, а также увеличение СОЭ;
- бактериоскопическое исследование – под микроскопом изучают пунктат, в нем определяют большое количество лейкоцитов и идентифицируют возбудителя. Подтверждением диагноза гнойного артрита является наличие в пунктете лейкоцитов в количестве около 50 тысяч на 1 мл пунктата. Небольшое количество лейкоцитов в пунктате не означает, что артрит имеет негнойную природу;
- бактериологическое исследование – делают посев пунктата на питательные среды, по колониям, которые выросли, определяют инфекционный агент, спровоцировавший развитие патологии. Также при помощи этого метода определяют чувствительность возбудителя к антибиотикам, что является важным для последующего выбора антибактериальных препаратов.
Дифференциальная диагностика
Дифференциальную диагностику гнойного артрита чаще всего проводят с его негнойной формой.
Осложнения
При гнойном артрите могут возникнуть осложнения со стороны:
- сустава;
- других органов и тканей.
Наиболее часто встречающимися осложнениями со стороны сустава являются:
- артроз – разрушение суставного хряща;
- контрактура (тугоподвижность) – ограничение подвижности сустава или ее полное отсутствие.
Из других осложнений чаще всего развиваются:
- флегмона;
- абсцесс;
- остеомиелит;
- сепсис.
Лечение гнойного артрита
При обнаружении признаков гнойного артрита больного следует незамедлительно госпитализировать в хирургическое или травматологическое отделение.
Независимо от количества гноя, образовавшегося в суставе при гнойном артрите, он подлежит эвакуации.
Удаление гноя из сустава делают следующим образом. Под местной анестезией проводят пункцию сустава, гной отсасывают, полость промывают антисептическими стерильными растворами, в нее вводят антибактериальный препарат широкого спектра действия, полость сустава дренируют для отведения остаточного содержимого, накладывают стерильную повязку.
Консервативное лечение также назначают. В его основе – следующие назначения:
- постельный режим;
- функциональный покой сустава. При необходимости накладывают гипсовую лонгету;
- промывание полости сустава антисептическими препаратами;
- антибактериальные препараты – сначала широкого спектра действия, затем – с учетом чувствительности возбудителя к антибиотикам;
- противовоспалительные средства – чаще всего используют нестероидные противовоспалительные препараты;
- десенсибилизирующие средства – они уменьшают действие токсинов и ликвидируют побочное действие других медикаментозных препаратов;
- иммуностимулирующие препараты;
- витаминотерапия;
- в случае выраженной интоксикации – инфузионная терапия. При этом внутривенно капельно вводятся электролиты, солевые растворы, глюкоза, белковые препараты, сыворотка крови, свежезамороженная плазма и так далее.
Профилактика
Методами, предупреждающими развитие гнойного артрита, являются следующие меры:
- выявление и ликвидация острых и хронических очагов инфекции;
- своевременная обработка и адекватное лечение ран;
- неукоснительное соблюдение правил асептики при проведении медицинских манипуляций;
- укрепление иммунитета различными методами;
- профилактика соматических заболеваний, а при их наличии – своевременное выявление и лечение;
- предупреждение состояний, которые ведут к истощению организма;
- раннее оперативное вмешательство при гнойных процессах в кости и мягких тканях.
Прогноз
Прогноз при гнойном артрите довольно сложный. Даже при своевременных диагностике и врачебных назначениях описываемая патология нередко протекает бурно и сопровождается развитием осложнений. Прогноз еще больше ухудшается при таких обстоятельствах, как:
- самолечение;
- позднее обращение в клинику;
- старший возраст;
- существенное ослабление организма.
С болезнью удается справиться только благодаря ее своевременному выявлению и удалению гноя с адекватным дренированием, соответствующей консервативной терапии.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
7,521 total views, 1 views today


 (64 голос., средний: 4,20 из 5)
(64 голос., средний: 4,20 из 5)